Боль в пояснице и запоры могут развиваться на фоне одного заболевания, однако в некоторых случаях эти два симптома не имеют связи друг с другом.
И боль в пояснице, и запоры — распространённые проблемы, причём они редко требуют неотложной помощи врачей, если только не проявляются в особенно острой форме. Тем не менее при одновременном развитии этих симптомов люди могут нуждаться в медицинской помощи.
В текущей статье мы рассмотрим заболевания, которые способны вызывать боль в пояснице и запоры.
Болезни
Болевой синдром наблюдается, примерно, у половины людей с этим диагнозом – он имеет высокую интенсивность, усиливается при движениях, наклонах и в ночное время.
Второй важный диагностический признак суставного артроза – тугоподвижность и ограничение двигательной активности пораженной области, причем в некоторых случаях больной не способен самостоятельно вставать и выполнять простые действия.
Остеохондроз
От остеохондроза разной степени страдает каждый второй-третий взрослый человек в мире. Основное проявление патологии – болевые ощущения, которые при поражении пояснично-крестцового отдела локализуются в нижней части спины.
Характер боли и сопутствующие проявления зависят от стадии заболевания и общего состояния опорно-двигательного аппарата человека. Вначале симптомы могут быть практически незаметными, ощущаться только при резких движениях или после физической нагрузки, но со временем дискомфорт усиливается, сопровождается ограничением подвижности, мышечным напряжением и неврологическими проявлениями.
При межпозвоночной грыже происходит разрушение тела межпозвонкового диска, вследствие чего полужидкое содержимое его центра выходит наружу. Выпятившийся диск пережимает нервные волокна, вызывая характерную для патологии симптоматику – боли, которые носят резкий, острый или жгучий характер, могут распространяться на ягодицы и нижние конечности.
В такие моменты наиболее остро встает вопрос, чем снять при грыже невыносимую боль. Дискомфорт усиливается в стоячем или лежачем положении, стихает в состоянии покоя и часто сопровождается онемением нижних конечностей и двигательными расстройствами.
Внимание: межпозвонковая грыжа представляет собой одну из наиболее опасных опорно-двигательных патологий, которая может привести к параличам, обездвиженности и инвалидности.
Спондилолистез
Спондилолистез представляет собой процесс смещения одного или нескольких позвонков относительно тех, которые находятся ниже. Проявления болезни зависят от того, какой участок позвоночного столба был поражен, но общим симптомом для всех случаев является болевой синдром.
Он носит ноющий характер, и особенно заметен после долгого пребывания в одной позе. Сопутствующие признаки могут быть разными, начиная расстройствами пищеварительной системы, заканчивая болезнями мочевыводящих и репродуктивных органов.
Сужение позвоночного канала – патология, которая развивается вследствие возрастных изменений в костных и хрящевых тканях, а также воздействия негативных факторов (микротравмы, ухудшение метаболизма и т.д.).
В результате, наблюдается компрессия спинного мозга и нервных корешков, которая проявляется тянущей болью в пояснице и нижних конечностях, а также хромотой, онемением и другими нарушениями двигательной функции нижних конечностей. Характерный признак стеноза позвоночного канала заключается в том, что его признаки проходят при наклоне корпуса вперед.
Сколиоз
Искривление позвоночного столба чаще всего наблюдается в детском возрасте, но может возникать и у старших людей.
Поясничные боли развиваются при поражении пояснично-крестцового отдела – они носят тянущий и ноющий характер, сопровождаются ограничением подвижности, мышечной слабостью и внешними изменениями (деформация фигуры). На поздних стадиях болезни могут наблюдаться парезы и параличи, нарушения работы внутренних органов из-за давления искривленного позвоночного столба.
На первых стадиях опорно-двигательных патологий возможно консервативное лечение (прием медикаментов, физиотерапия, ЛФК), но при серьезных нарушениях необходимо хирургическое вмешательство.
Неврология
Неврологические заболевания, которые могут вызывать боли в поясничном отделе, включают невралгию, невропатию и другие патологии, связанные с нарушениями работы периферической нервной системы.
Проявления при подобных состояниях могут быть разными, но чаще всего наблюдается болевой синдром, который при поражении поясничного отдела локализуется внизу спины. Ощущения при неврологических болезнях, как правило, носят жгучий или простреливающий характер, высокую интенсивность и сопровождаются онемением конечностей и нарушениями двигательной активности.
Протрузия
Протрузии, или выпячивание межпозвоночных дисков – патологическое состояние, которое предшествует грыже. Оно сопровождается смещением диска относительно позвоночного столба, но фиброзное кольцо остается целым.
Справка! Боль при протрузиях поясничного отдела может носить ноющий или простреливающий характер, распространяется на ягодицы и нижние конечности, сопровождается слабостью мышц, расстройствами чувствительности и двигательной функции, в тяжелых случаях недержание кала и мочи.
Радикулит
Радикулит – не самостоятельное заболевание, а проявление патологических процессов в организме, которые вызывают защемление или воспаление нервных окончаний. Чаще всего встречается радикулит пояснично-крестцового отдела, для которого характерна жгучая боль и резкие прострелы, отдающие в ягодицы, пах, ноги.
Механизм боли
Причиной заболеваний кишечного тракта могут быть инфекции и попадание в него паразитов, к примеру, глистов. Возможен сбой в работе из-за злокачественных и доброкачественных опухолей, расстройства эндокринной системы и прочим. Иногда нарушения работы вызваны наследственными причинами. Пример – нехватка какого-либо фермента.
Долгое воздействие и увеличение нагрузки на него приводит к нарушению работы позвоночного столба и нарушениям в работе опорно-двигательного аппарата. То же касается болей, которые из поражённого участка передаются на другие части кишки и кишечного тракта в целом. Они передаются на позвоночный столб, приводя к появлению болей в спине.
Влияет ли остеохондроз на кишечник
Для того, чтобы ответить на вопрос о том, влияет ли остеохондроз на кишечник, необходимо ознакомиться с физиологией этого отдела пищеварительного тракта. Итак, кишечник подразделяется на три условных отдела:
- тонкий – обеспечивает переработку поступивших пищевых веществ и их всасывание в кровь (здесь также вырабатываются некоторые клетки иммунной системы);
- толстый – отвечает за всасывание воды, здесь также вырабатывается витамин К, отвечающий за анаэробное дыхание полезной микрофлоры и участвующий в формировании системы свертываемости крови;
- прямая кишка – здесь происходит формирование каловых масс и их эвакуация через прямой проход.
Кишечник сформирован тремя базовыми слоями: слизистая оболочка, мышечный слой, создающий поступательные движения перистальтики и серозная оболочка, которая окружена брыжейкой.
Функционирование кишечника регулируется вегетативной нервной системой. Основное управление осуществляется через пояснично-крестцовое нервное сплетение:
- во все слои кишечника поступают нервные импульсы, которые запускают моторику и перистальтику;
- в слизистую оболочку поступает нервный импульс, запускающий процесс всасывания расщепленной на молекулы пищи;
- в толстый кишечник поступает сигнал о необходимости всасывания жидкости;
- при наполнении прямой кишки в головной мозг поступает нервный импульс, который запускает осознанную реакцию опорожнения кишечника (человек в большинстве случаев в состоянии управлять этим процессом).
Остеохондроз влияет на кишечник на той стадии развития, когда на корешковые нервы, их ответвления или нервные сплетения начинает оказываться компрессионная нагрузка.
При нормальном состоянии позвоночника межпозвоночные диски надежно защищают корешковые нервы, отходящие от спинного мозга через фораминальные отверстия в телах позвонков. Если развиваются дегенеративные дистрофические изменения в хрящевых тканях, то происходит следующее:
- хрящевая ткань фиброзного кольца межпозвоночного диска обезвоживается и начинает забирать влагу из студенистого тела пульпозного ядра;
- оно утрачивает свою массу и перестает поддерживать нормальную высоту межпозвоночного диска;
- диск выходит за пределы тел позвонков, которые он разделяет;
- начинает оказывать давление на корешковые нервы;
- запускается вторичная реакция воспаления с целью компенсировать недостаточную амортизацию;
- мышцы чрезмерно напрягаются;
- происходит сдавливание пояснично-крестцового нервного сплетения и развивается плексопатия.
Все эти патологические процессы приводят к тому, что нарушается работоспособность тонкого и толстого кишечника. Это чревато болями, вздутием, метеоризмом, нарушением всасывания питательных веществ. С течением времени может сформироваться неспецифический язвенный колит. На ранней стадии у всех пациентов с поясничным остеохондрозом случаются приступы раздраженного кишечника.
Заболевания внутренних органов
Патологические изменения во внутренних органах вызывают боли, которые называются иррадиирующими – они возникают непосредственно в очаге поражения и отдают в поясницу по ходу раздраженного нерва.
Чаще всего подобные боли встречаются при поражениях брюшной полости, но иногда могут наблюдаться и при других заболеваниях.
Геморрой
Поясничные боли при геморрое, как правило, характерны для запущенной стадии патологии – их вызывают не только механическое воздействие на пораженные ткани, но и любое напряжение мышц (например, при физических нагрузках или дефекации).
Остальные проявления болезни включают:
- зуд и дискомфорт в области заднего прохода,
- выпадение геморроидальных узлов,
- кровотечения.
В каждом втором-третьем случае геморрой протекает атипично, и боль в животе с иррадиацией в поясницу может выступать единственным симптомом.
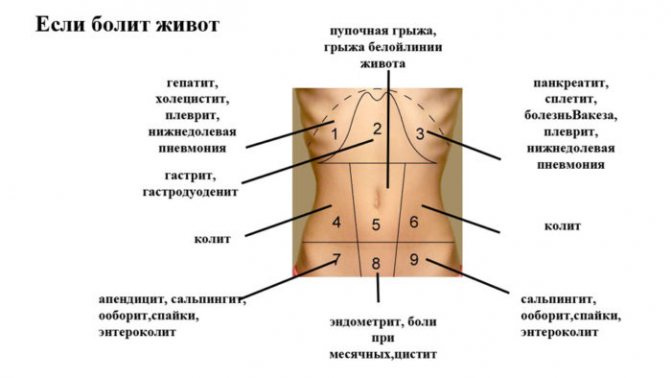
При колите болевой синдром в пояснице выступает одним из наиболее распространенных симптомов. Колит представляет собой воспаление или изъязвление толстого кишечника, которые вызывают неприятные ощущения в комбинации с расстройствами пищеварения.
У больных наблюдаются запоры, чередующиеся с поносами, ощущение тяжести внизу живота и прямой кишки, иногда появляются примеси крови в кале. Отличительный признак – неприятные ощущения в животе и пояснице связаны с приемами пищи (возникают после еды, реже на голодный желудок).
Цистит
Цистит, или воспалительный процесс в мочевом пузыре, вызванный деятельностью болезнетворных микроорганизмов, чаще всего встречается у женщин из-за особого строения уретры – у представительниц слабого пола она более широкая и короткая, что облегчает доступ микробам.
Боль при этой патологии чаще всего ноющая или тянущая, локализуется внизу живота, иррадиирует в пах и поясницу. Сопутствующие проявления включают расстройства мочеиспускания, неприятные ощущения в уретре, гной и кровь в моче, иногда ухудшение общего самочувствия, температуру и интоксикацию.
Важно! Симптомы цистита у женщин аналогичны проявлениям репродуктивных заболеваний, поэтому для постановки точного диагноза следует проконсультироваться с гинекологом и урологом.
Аппендицит
Воспаление червеобразного отростка кишечника, или аппендицит начинается остро, с повышения температуры (иногда до 39 градусов и выше) и острой боли, которая начинается в подложечной области, растекается по всему животу, после чего локализуется около пупка.
Иногда воспаленный аппендикс начинает давить на нервные корешки, расположенные в области спины, из-за чего неприятные ощущения отдают в поясницу. При гнойной форме болезни симптомы менее выражены из-за утраты чувствительности в нервных окончаниях.
Пиелонефрит
Пиелонефрит представляет собой наиболее распространенное заболевание почек воспалительного происхождения. Он может протекать в разных формах, в зависимости от чего различаются симптомы патологии – при острой форме возникает сильная боль в нижней части спины над почками, а при хроническом течении дискомфорт ноющий и тупой.
Болевой синдром сопровождается частыми позывами к мочеиспусканию, ухудшением общего состояния, повышением температуры, тошнотой.
Почечные боли
Боли в проекции почек (область под нижнем краем последней пары ребер) наблюдаются не только при пиелонефрите, но и при других патологиях мочевыводящей системы – нефрит, нефроптоз, почечная колика, амилоидоз и т.д.
Они проявляются болевыми ощущениями в пояснице, которые в зависимости от клинического течения болезни носят разный характер и интенсивность, уменьшением количества мочи, затруднением мочеиспускания, постоянным чувством жажды.
В тяжелых случаях возможны скачки артериального давления, слабость, головные боли, рвота и тошнота.
Особенность: иногда почечные патологии могут «маскироваться» под заболевания спины и проявляться судорогами в нижних конечностях, которые возникают из-за того, что организм вместе с мочой теряет необходимые для нормальной жизнедеятельности вещества.
Наиболее важный диагностический симптом язвенного поражения двенадцатиперстной кишки – боли в животе и пояснице, которые имеют специфические особенности.
Они возникают в ночное время или через несколько часов после приема пищи, уменьшаются после утоления голода, носят приступообразный, ноющий или режущий характер. Помимо неприятных ощущений, больные страдают от поносов, тошноты и рвоты в сочетании с повышенным аппетитом.
Болезнь под названием СРК развивается в толстом кишечнике, и может характеризоваться разными симптомами, в число которых входят болевые ощущения в животе с иррадиацией в поясничную область.
Неприятные ощущения могут носить разный характер (колющий, острый, ноющий и т.д.), и не купируются медикаментозными препаратами.
Внимание! Остальные симптомы включают повышенное газообразование, вздутие живота, расстройства дефекации – чаще всего запоры, реже поносы.
Язва желудка
Симптомы поражения желудка напоминают те, которыми известна язвенная болезнь ДПК и некоторых других патологий ЖКТ. Основной симптом – мучительные «голодные» боли, которые локализуются в районе желудка, отдают в подреберную область и поясницу.
После еды они, как правило, исчезают, но на место неприятных ощущений может прийти тошнота и рвота. В число остальных признаков входит изжога, отрыжка с кислым привкусом, потеря веса и нарушения психоэмоционального фона из-за постоянных болей.
Особенность: при язве желудка боль локализуется в левой части живота, ближе к груди, а при поражениях двенадцатиперстной кишки – наоборот, с правой стороны.
Мочекаменная болезнь, воспаление мочеточников и другие патологии мочевыводящей системы часто сопровождаются болевыми ощущениями внизу живота, в паху и пояснице.
Чаще всего они носят тупой, ноющий и тянущий характер, но при закупорке мочевыводящих путей становятся острыми и режущими. Сопутствующие симптомы аналогичны проявлениям почечных патологий – затруднения мочеиспускания, боли и жжение в области уретры, повышение температуры, сильная жажда, слабость и снижение работоспособности.
Болевой синдром в районе поясницы при раковых заболеваниях может иметь разный механизм возникновения.
Если опухоль локализуется в проекции поясничного отдела (рак спинного мозга, тазобедренного сустава, почек), боль возникает вследствие ее давления на нервные окончания – как правило, подобный симптом наблюдается в запущенных случаях.
Кроме того, дискомфорт может наблюдаться при новообразованиях в других органах, которые дают метастазы в костные ткани – к таким патологиям относятся злокачественные опухоли молочных желез, печени, легких.
Другие болезни
Поясничные боли в медицине часто называют неспецифичными, по причине того, что они могут возникать не только при патологиях позвоночника или брюшной полости, но и при болезнях других органов, расположенных выше или ниже.
Остальные проявления зависят от клинического течения патологии, но в некоторых случаях неприятные ощущения выступают единственным симптомом, что значительно затрудняет диагностику.
Простудные болезни
Воспалительные процессы в респираторных органах часто вызывают дискомфорт в поясничном отделе, несмотря на то, что легкие и бронхи расположены гораздо выше. Основное отличие таких болей заключается в том, что обычно они связаны с дыхательной функцией, то есть возникают при глубоких вдохах и кашле.
Болевой синдром в районе поясницы при гриппе встречается достаточно редко, чаще всего при остром течении заболевания. Сильный кашель вызывает переутомление мышц брюшной полости и спины, из-за чего у больного возникают неприятные ощущения. Кроме того, подобный симптом наблюдается при общей интоксикации организма вместе с высокой температурой, обезвоживанием, головными болями и слабостью.
Для справки: иногда грипп может иметь атипичное течение, и сопровождаться не только респираторными проявлениями, но и поражениями ЖКТ, кожных покровов, носоглотки, ушей и т.д.
Острые респираторные инфекции включают в себя перечень заболеваний дыхательных путей, в число которых входят бронхит, пневмония и плеврит.
Одно из проявлений таких патологий – поясничные боли, которые имеют тот же механизм развития, что и дискомфорт при гриппе (переутомление мышц или общая интоксикация организма). Характерный симптом ОРВИ, особенно если они протекают в тяжелой форме – сильный кашель, сухой или влажный, часто с отделением гнойной или ржавой мокроты, но иногда он может отсутствовать.
Высокое давление
Артериальная гипертензия, или повышение артериального давления – коварное заболевание, которое может протекать бессимптомно, или иметь разнообразные проявления, включая ноющую боль в поясничной области.
Объясняется такой симптом достаточно просто – нарушения кровообращения в позвоночном столбе вызывают дегенеративно-дистрофические процессы, которые, в свою очередь, провоцируют неприятные ощущения. Кроме того, скачки артериального давления отражаются на работе крупных почечных артерий, из-за чего возникает дисфункция почек и соответствующие симптомы, в том числе болезненные ощущения.
Лечение
Для устранения поясничных болей необходимо устранить причину, которая их вызвала. Тактика и схема лечения зависит от клинического течения болезни, общего состояния и особенностей организма больного.
При воспалительно-инфекционных процессах основу терапии составляют антибактериальные препараты, при дегенеративно-дистрофических процессах в позвоночнике – физиотерапия и ЛФК.
Запущенные патологии, доброкачественные и злокачественные новообразования требуют хирургического вмешательства, иногда немедленного. Помимо медикаментозного или оперативного лечения, больным требуется правильное, сбалансированное питание, витаминотерапия, отказ от вредных привычек и полноценный отдых.
Запор при остеохондрозе поясничного отдела позвоночника
Если понять механизм, который описан выше, то ответ на вопрос о том, могут ли быть запоры при остеохондрозе станет очевидным. Встречаются два вида запора при остеохондрозе позвоночника:
- атонический развивается при нарушении иннервации мышечной стенки кишечника;
- спастический сопровождает синдром раздраженного кишечника при поражении пояснично-крестцового нервного сплетения.
Длительный запор при остеохондрозе поясничного отдела позвоночника может свидетельствовать о грыжевом сдавливании спинного мозга или развитии стеноза спинномозгового канала. Оба патологических состояния провоцируют паралич кишечника. Если не будет оказана своевременная медицинская помощь, то пациент может погибнуть.
Если появился запор при грыже позвоночника, нужно как можно быстрее обратиться за помощью к неврологу. Этот доктор сможет поставить точный диагноз и в случае такой необходимости отправит пациента на экстренную хирургическую операцию.
Не рекомендуем затягивать лечение до такого состояния. Если у вас присутствует остеохондроз и запоры, то поверьте, самостоятельно все это не пройдет. По мере развития дегенеративных дистрофических изменений в позвоночном столбе состояние кишечника будет только ухудшаться. Ваш организм не будет получать достаточного количества нутриентов, витаминов, микроэлементов и т.д.
Как только у вас появились первые признаки неправильной работы кишечника (чередование запоров и поноса, вздутие живота, ослабленная перистальтика, метеоризм) сразу же обратитесь на прием к гастроэнтерологу. Если патологических изменений в кишечнике не выявлено, значит эти состояния провоцируются дегенеративными дистрофическими процессами в хрящевой ткани межпозвоночных дисков.
Как снять
Наиболее эффективный способ купирования поясничных болей – прием обезболивающих препаратов разных групп:
- нестероидные воспалительные средства (Ибупрофен, Кеторол, Мовалис, Диклофенак);
- спазмолитики (Но-шпа, Дротаверин, Папаверин);
- анальгетики (Анальгин, Темпалгин).
При интенсивном болевом синдроме, который не снимается обычными лекарствами, применяются новокаиновые блокады или наркотические обезболивающие (Промедол, Морфин и т.д.), но использовать их можно только в условиях медицинского учреждения под контролем врача.
Важно! Перед тем, как принимать обезболивающие препараты, следует ознакомиться с инструкцией, учесть противопоказания и возможные побочные эффекты, а также строго соблюдать рекомендуемую дозировку и длительность приема.
Механические причины
Механические причины поясничных болей чаще всего возникают вследствие ударов, переломов и растяжения мышечных волокон, иногда негативными факторами выступают патологические изменения в позвоночном столбе и близлежащих структурах.
Защемление нерва
Компрессия нервных волокон чаще всего наблюдается у людей, которые подвергаются серьезным физическим нагрузкам, страдают от лишнего веса или заболеваний, связанных с дистрофическими процессами в позвоночнике. Боль чаще всего острая, жгучая или простреливающая, иногда настолько интенсивная, что терпеть ее без обезболивания невозможно.
Важно! Дополнительные симптомы зависят от того, какой нерв пострадал – при поражении вегетативных нервов наблюдается работа внутренних органов, при компрессии двигательного нерва нарушается работа нижних конечностей.
Растяжение связок
Связки, которые расположены в области поясницы, имеют достаточно низкую эластичность, поэтому при перенапряжении (в некоторых случаях при резких или неловких движениях) они могут растягиваться, что вызывает характерную симптоматику.
Основное проявление этого состояния – болевые ощущения, которые имеют четкую локализацию, не распространяются на близлежащие участки и носят ноющий или жгучий характер. Боль усиливается при попытках наклониться или повернуть корпус, и может сопровождаться кровоизлияниями или отеками тканей в пораженном месте.
Растяжение волокон связок часто вызывает мышечный спазм, который, в свою очередь, ведет к компрессии нервных корешков. В таких случаях к болевым ощущениям в пораженной области могут добавляться неврологические проявления, которые обычно не характерны для данной патологии – слабость в ногах, онемение и прострелы, отдающие в нижние конечности.
Дискомфорт при мышечном спазме имеет более высокую интенсивность, чем при обычном растяжении связок, усиливается при любом напряжении (включая кашель, чихание, глубокие вдохи) и проходит в состоянии полного покоя.
Мышечный спазм принято считать неопасным состоянием, которое требует только симптоматического лечения, но на самом деле оно может вызвать серьезные осложнения – хромоту, искривление осанки и атрофию мышц.
Синдромы
Расстройства работы мочеполовой, воспаления в простате, пищеварительной и дыхательной системах вызывают дискомфорт другой этиологии – иррадиирующие боли, которые могут спровоцировать озноб и локализоваться в других местах и отдавать в нижнюю часть спины.
Их возникновение связано с особенностями иннервации внутренних органов, которая осуществляется за счет нервных волокон, отходящих от спинного мозга. Интенсивность и особенности болевого синдрома при разных заболеваниях носят сугубо индивидуальный характер, и у разных людей могут значительно отличаться друг от друга.
Может ли быть понос при остеохондрозе
Ответ на вопрос о том, может ли от остеохондроза болеть кишечник, утвердительный. Болевой синдром развивается по разным причинам:
- иррадиирущая боль, отраженная от воспаленных паравертебральных мягких тканей;
- чрезмерное напряжение мышц брюшного пресса, таким образом организм пытается снизить нагрузку на мышечный каркас спины;
- нарушение иннервации и вторичный спазм мышечной стенки кишки;
- снижение уровня перистальтики и вздутие кишечника за счет скопления кишечных газов;
- спастический или атонический запор;
- тенезмы при диарее.
Если болит кишечник при остеохондрозе, то необходимо проводить его тщательное обследование. Важно сделать ректороманоскопию – данное обследваоние позволит исключить язвенное поражение слизистой оболочки кишечника, полипы, рост злокачественных опухолей. Иногда болевые ощущения в кишечнике связаны с паразитами. Все эти патологии следует исключать, поскольку при них лечение остеохондроза не поможет избавиться от неприятных ощущений.
Попробуем популярно ответить на вопрос о том, может ли быть понос при остеохондрозе, и с чем связано это патологическое состояние. Остеохондроз вызывает диарею в следующих случаях:
- нарушается иннервация слизистой оболочки, в результате чего прекращается усвоение жидкости, что провоцирует появление жидкого стула;
- нарушается иннервация мышечного слоя, в результате чего останавливается перистальтика, пища загнивает, включается защитная реакция принудительной эвакуации пищи из кишечника;
- нарушается микрофлора, развивается условно-патогенная, это провоцирует понос.
Понос при остеохондрозе поясницы обычно возникает после длительного запора. Это проявления так называемого синдрома раздраженного кишечника. Он появляется у пациентов, страдающих дегенеративными дистрофическими изменения в межпозвоночных дисках. Полная парализация кишечника возможна также при синдроме конского хвоста, плексопатии пояснично-крестцового нервного сплетения и т.д.
Если у вас появился понос от остеохондроза, немедленно обратитесь к врачу. Лечить подобные состояния противодиарейными препаратами нельзя. Они только усугубят ваше состояние, окончательно парализуют перистальтику кишечника. Аналогичным образом не рекомендует принимать слабительные средства при развитии синдрома раздраженного кишечника на фоне поясничного остеохондроза. Откажитесь также от приема спазмолитиков. Они провоцируют снижение перистальтики и могут спровоцировать паралич кишечника.
Лечение диареи и запора при остеохондрозе может осуществлять только врач невролог или вертебролог.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача: невролог, мануальный терапевт, вертебролог, остеопат, ортопед на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Диагностика
Так как поясничные боли относятся к неспецифичным симптомам, для определения точной причины неприятных ощущений необходимо обратиться к врачу и провести комплексную диагностику организма. В число обследований, которые необходимо пройти больному, входят:
- анализы крови и мочи;
- ультразвуковое исследование внутренних органов;
- рентген позвоночника, при необходимости почек и грудной клетки;
- компьютерная и магнитно-резонансная томография;
- флюорография;
- электрокардиограмма;
- эндоскопические исследования (бронхоскопия, уретроскопия и т.д.).
После получения результатов обследования больной направляется на консультацию к узким специалистам соответствующего профиля, после чего ему ставится диагноз и назначается соответствующая терапия.
Расстройство кишечника при остеохондрозе
Остеохондроз на кишечник влияет следующим образом: возникают вздутие и метеоризм на фоне нарушения процесса иннервации. Продвижение пищевого комка происходит благодаря определённой моторике. Это перистальтика кишечника благодаря сокращениям его мышечной стенки. С помощью перистальтики кишечник перемещает пищевой комок по всей своей протяжённости, забирая из него питательные вещества и жидкость.
При остеохондрозе расстройство кишечника начинается с того, что нервный импульс, поступающий к мышечной стенке кишечника, расщепляется или не доходит в полной мере. В результате этого перистальтика уменьшается, сбивается и полностью останавливается. Что происходит с пищевым комком? Он начинает разлагаться в полости тонкой кишки.
Все это провоцирует атонический тип запора, после которого начинается длительная диарея. Это расстройство кишечника при остеохондрозе приводит к тому, что организм не получает питательных веществ, а также подвергается систематическому поступлению в кровь отравляющих ядов и токсинов, выделяемых разлагающейся пищей.
Что делать
Поясничные боли, которые проявляются постоянно, сопровождаются опасными симптомами:
- высокая температура,
- рвота,
- понос,
- диарея и др., или имеют высокую интенсивность, требуют немедленной медицинской помощи.
Если боль не слишком сильная, а общее состояние человека не вызывает опасений, самочувствие можно облегчить в домашних условиях с помощью простых средств.
Главное – не забывать о том, что отсутствие неприятных ощущений не означает полного выздоровления, а больному все равно требуется врачебная консультация.
Профилактика
Главным правилом профилактики запоров является рациональное питание. В нем должны быть продукты с большим количеством клетчатки. К ним относятся фрукты и овощи. Клетчатка улучшает пищеварительные процессы и способствует передвижению пищи по кишечнику. В день необходимо употреблять 20-35 г вещества. Еще один продукт, содержащий полезную клетчатку, — хлеб.
Необходимо учесть, что каждый человек подбирает фрукты и овощи для своего рациона индивидуально. Связано это с особенностями организма и разным влиянием пищи на работу внутренних органов.
В питании должны присутствовать блюда, включающие бобовые и цельнозерновые продукты. Жирную, сладкую, копченую пищу, содержащую большое количество волокон есть можно только в малом количестве. Такая еда усложняет процесс дефекации, ухудшает состояние человека.
Благоприятно на работу пищеварительного тракта влияют следующие продукты:
- макаронные изделия из цельного зерна;
- неочищенный рис;
- овсяная каша;
- семена льна;
- хлеб грубого помола;
- арахис и грецкие орехи.
Для профилактики запоров необходимо пить больше жидкости. Взрослому человеку следует употреблять 1,5-2 л чистой воды в сутки. Помогает избежать осложнений с опорожнением кишечника вода, выпитая натощак с утра. Порция — не менее 1 стакана. В жидкость можно добавить немного меда и сока лимона.
После еды рекомендуется выпивать 1 стакан молока с добавлением масла семян подорожника. Допускается использовать народные средства от запоров: настоем чернослива, употреблением растительного масла и т. д. При беременности можно употреблять смесь апельсинового сока и оливкового масла в пропорции 1:1. Еще одно слабительное средство — натуральный сок из томата, капусты и моркови. Все компоненты смешиваются в соотношении 4:2:1. Употреблять напиток нужно ежедневно.
Улучшают работу кишечника физические упражнения. Необходимо больше ходить, ездить на велосипеде, плавать и т. п. Спортивные занятия, проводящиеся ежедневно в течение 30 минут, существенно снижают риск появления запоров.
Крайне нежелательно откладывать посещение туалета при позыве к дефекации. Это не только может вызвать застой каловых масс, но и негативно влияет на работу внутренних органов. Если не изменить образ жизни, боль и проблемы с процессом опорожнения кишечника будут возникать постоянно.
Частые вопросы
Почему может возникать боль в пояснице и запор одновременно?
Боль в пояснице и запор могут быть связаны с несколькими причинами. Одна из них – длительное сидение или неподвижность, что может привести к снижению активности кишечника и возникновению запора. В то же время, неправильная осанка или нагрузка на поясницу могут вызвать болевые ощущения в этой области.
Какие другие факторы могут спровоцировать боли в пояснице и запор?
Другие факторы, которые могут вызывать боли в пояснице и запор, включают дефицит физической активности, неправильное питание, стресс, нервные расстройства, некоторые медицинские состояния (например, синдром раздраженного кишечника) и прием определенных лекарственных препаратов.
Как можно облегчить боли в пояснице и запор?
Для облегчения боли в пояснице и запора рекомендуется вести активный образ жизни, включая физические упражнения, такие как растяжка спины и укрепление мышц кора, правильное питание с достаточным потреблением волокон, контроль над стрессом и регулярное питье воды.
Когда следует обратиться к врачу, если боли в пояснице и запор продолжаются?
Если боли в пояснице и запор продолжаются или усиливаются, следует обратиться к врачу для проведения диагностики и определения причины этих симптомов. Врач может назначить дополнительные исследования, такие как рентген, МРТ или УЗИ, и предложить соответствующее лечение в зависимости от результатов.
Полезные советы
СОВЕТ №1
Причиной боли в пояснице и запора одновременно может быть сидячий образ жизни. Для предотвращения этих проблем рекомендуется вести активный образ жизни, включая физические упражнения, регулярные прогулки и разнообразные спортивные активности. Это поможет укрепить мышцы спины и живота, улучшить кровообращение и ускорить работу кишечника, что снизит риск боли в пояснице и проблем с пищеварением.
СОВЕТ №2
Правильное питание играет важную роль в предотвращении боли в пояснице и запора. Рекомендуется употреблять пищу, богатую клетчаткой, такую как овощи, фрукты, злаки и бобовые. Клетчатка помогает нормализовать работу кишечника и предотвращает запоры. Также стоит избегать жирной и обжаренной пищи, которая может вызывать воспаление в организме и усиливать боль в пояснице.